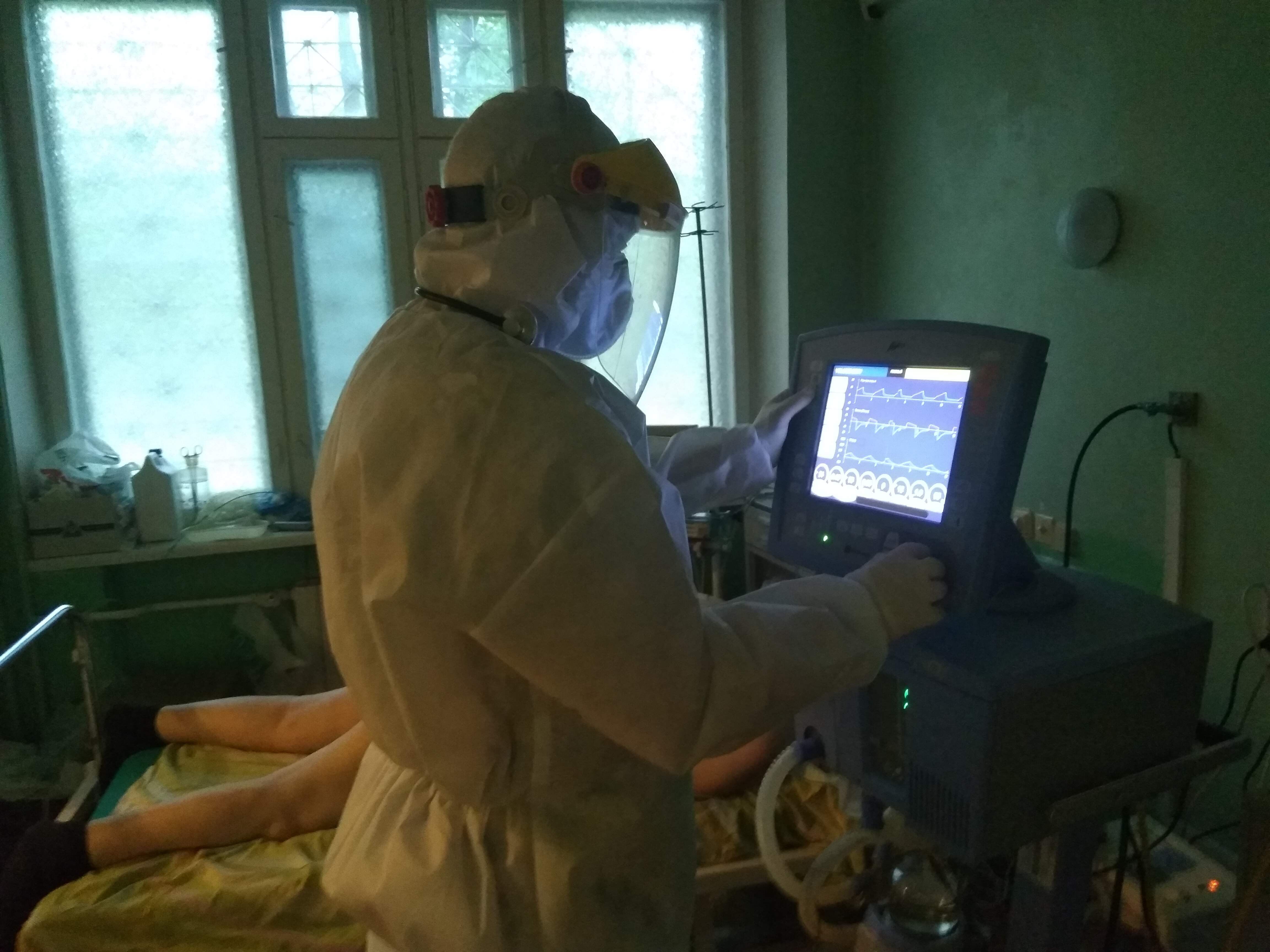
В День медицинского работника мы поговорили с врачом-анестезиологом, который принимал больных первой волны COVID-19.
Важно Нужно вовремя обращаться к врачу, несмотря на пандемию, – интервью с известным кардиохирургом
Владимир Лиходиевский рассказал о том, как коронавирус повлиял на состояние медицинской системы, как проходила первая волна пандемии, с какими вызовами сталкивались медицинские работники, почему пациенты находились в депрессии, как проходит вакцинация и почему у Украины до сих пор нет собственной вакцины.
Как все начиналось?
Сначала 6 лет обучения: 2 года интернатуры и до того 4 года. Он также получил степень доктора философии по медицине. Общий стаж Владимира – 7 лет. Работает в "Отделении анестезиологии и интенсивной терапии инфекционных больных". В народе оно называется "инфекционная реанимация".
Отделение подготовки к приему больных на коронавирус, февраль 2020 / Фото - с личного архива врача-анестезиолога Владимира Лиходиевського
"Это можно сравнить с развитием армии"
Как коронавирус, по вашему мнению, повлиял на медицинскую систему Украины?
Я считаю, что повлиял положительно, потому что для того, чтобы выстоять наша система должна была трансформироваться, чтобы соответствовать тем вызовам.
Если раньше кислород был только в реанимации, то сейчас кислород есть в большинстве отделений, подведенный к кровати. То есть, кислород есть просто в инфекционном отделении, в терапии, в хирургии. Это если брать отдельно вопросы, в частности, кислорода. Благодаря нашему обществу, волонтерам и местной власти и всем остальным, кто нам помогал, потому что больницы первой волны получили чрезвычайно большое количество современного оборудования. Это можно сравнить с развитием армии.
Оборудование, переданное больнице / Фото - из личного архива врача-анестезиолога Владимира Лиходиевського
До COVID-19 большинство презирали инфекционную службу и даже предполагают, что хотели сворачивать ее.
Мы были не нужны, это была такая политика Министерства. А пандемия предоставила нам развитие, а также развитие в плане оборудования, обеспеченности препаратами.
Когда мы переживали эпидемию кори в Украине около 5 лет назад, объявления эпидемического статуса не было. Однако, наша больница была переполнена такими больными. Решение о необъявлении было чисто политическим, как я понимаю. И решение о сворачивании инфекционных стационаров на тот момент, я думаю, также политическим. Это называется "оптимизация" – экономия средств, так как нет врачей, больниц и нет, что финансировать.
Тренинг от ВОЗ перед началом пандемии коронавируса в Киеве / Фото - из личного архива врача-анестезиолога Владимира Лиходиевського
Стоит почитать Подпольная вакцинация, угроза 4 волны и бесконечная мутация COVID-19
"Кислород у нас уже не в баллонах, а в огромных криоцилиндрах"
Но Вы говорите, что сейчас уже есть куда развиваться?
В плане технологий мы получили аппараты экспертного класса, кислород у нас уже не в баллонах, а в огромных криоцилиндрах. Наша больница получила современные биохимические анализаторы, где анализы делаются не вручную, а делает целый комбайн и дает результаты, как это делается во всем мире за 2 часа.
Мы получили много газоанализаторов. Как говорится, как в лучших домах Лондона и Парижа, все, что нужно было нам – у нас было. Возможно, мы приблизились не к США, но к какой-то такой точке между Германией и Польшей в плане технологий.
Врач-анестезиолог Владимир Лиходиевский / Фото – Алины Туришин, 24 канал
Киевская городская клиническая больница, где Вы работаете, принимала первую волну больных коронавирусом? Как Вы помните тот период?
Наш украинский протокол был написан нашими украинскими специалистами на основе международного опыта. На тот момент международный протокол был. То есть, это протокол по диагностике. Каждая страна работала на основе него и составляла свой собственный, учитывая особенности каждой страны.
Предположительно, что делать с соответствующими пациентами мы знали. Конечно, не было и нет сейчас таких препаратов, которые бы влияли именно на возбудителя, которые бы влияли на причины развития этого состояния.
Если мы не можем напрямую влиять на вирус, как при заболевании гриппом, то лечение проводится посиндромно или патогенетически. Имеется в виду, учитывая развитие болезни и симптоматично.
То есть, мы знали и были прописаны четкие рекомендации Минздрава, как правильно снижать температуру у таких пациентов и какими препаратами, как влиять на звенья развития этой болезни.
Мы знали, что эта болезнь сопровождается повышением свертывания крови и получали препараты для предотвращения тромбообразования. Мы читали и знали, что при этой болезни развиваются особые формы дыхательной недостаточности, которые лечатся и кислородом и искусственной вентиляцией легких. Но когда начали поступать такие больные в нашу больницу, сначала наше отделение должно было их сортировать.
"Мы не ожидали, что больных будет так много"
Что имеется в виду?
Пациентов госпитализировали с подозрением на COVID-19. Это не были еще подтвержденные случаи. Мы делали им ПЦР-тесты и по результатам знали, какие люди подпадали под критерии подтвержденного случая.
Если это подозрение было опровергнуто, то такой пациент переходил в так называемое "чистое отделение". Тогда мы уже почти пролечили и выписали всех своих больных другого профиля и где-то через полгода мы стали не сортировочным отделением и не сортировочной больницей, а принимали только пациентов, у которых были подтвержденные ПЦР-тесты.
Надо было очень быстро записывать / Фото - с личного архива врача-анестезиолога Владимира Лиходиевського
Тот, кто заразен, нуждается в изоляции. В то же время нуждается в интенсивной терапии – агрессивных вмешательствах по поддержке тех или иных органов.
Например, тяжелые формы дыхательной недостаточности, когда мы заменяем функцию внешнего дыхания: выключаем человеку сознание, мышцы и присоединяем к аппарату искусственной вентиляции легких. Или, например, если у человека критически низкое артериальное давление, то мы можем протезировать и помогать такому организму поддерживать артериальное давление. Люди с нарушенной функцией почек также нуждаются в интенсивной терапии.
Такие пациенты лежат в реанимации. Другие пациенты, нуждающиеся в изоляции, – лежат в инфекционном отделении. Это такие палаты с боксами. В каждом боксе есть отдельный туалет и два выхода: один на улицу, другой в коридор. Это такая типичная конструкция наших инфекционных стационаров по всей Украине. Перед тем, как мы начали принимать больных коронавирусом, мы серьезно к этому относились. Однако, мы не ожидали, что больных будет так много. Мы готовились, каждые 5 минут тренировались надевать защитный костюм.
"Не было таких больных и не было таких костюмов"
Действительно? Прям готовились надевать?
Это так надо было. Когда ты учишься в университете, то за 6 лет один раз наденешь и снимешь этот костюм. То есть, отработка этой последовательности правильного надевания и снятия этого костюма "ускользала" у нас, когда мы учились.
Да и не нужно было, потому что не было таких больных и не было таких костюмов, имеется в виду изоляционных. Такие костюмы, например, могли бы надевать, если мы работали с карантинными инфекциями: сибирская язва, чума и др. Но в Украине, к счастью, это не распространенные инфекции. А здесь было международное требование и мы тренировались снимать и надевать их.
К тому же в начале костюмов было мало и мы тренировались все на одном костюме. О костюмах говорили, что "это на COVID-19, не разбазаривайте. Пока пациентов нет, мы даем вам немножко, чтобы вы месяц продержались".
Больница получила от волонтеров современный монитор пациента / Фото – фейсбук врача-анестезиолога Владимира Лиходиевского
Это уже потом нам костюмы, маски, перчатки начали давать волонтеры, благотворительные фонды и даже некоторые олигархи. Было очень трудно работать в этой одежде, мы не привыкли к этому.
Когда это была весна, то еще было терпимо, а вот летом, когда на дворе температура +30 градусов, в палате примерно такая же температура, а у больных +39 градусов и у тебя внутри +40 градусов и все течет, то было очень физически трудно.
"Никакие средства не стоят жизни"
Некоторые медицинские работники увольнялись. У Вас такой мысли не было?
Мои медсестры начали увольняться еще до начала приема таких пациентов по нескольким причинам. Были специалисты пенсионного или предпенсионного возраста, которые имели хронические заболевания и боялись за свою жизнь. Были медсестры у которых были больные родители или родственники и они боялись, что могут сами заболеть, принести эту инфекцию в семью и их родственники не переживут. Около 40% медсестер, которые живут не в Киеве, а за городом. Тогда было еще трудно добираться на работу.
Работать с особо опасными инфекциями они не захотели и я прекрасно их понимаю, что никакие средства не стоят жизни.
А я выполнял все эти инструкции по правильному надеванию и снятию защитной одежды, обработке рук. Я консультировался со своим знакомым, который по образованию эпидемиолог, в плане противодействия передаче коронавируса от пациентов к врачам.
Тогда я не заболел. У нас три человека из всего отделения – 22 человека, не заболели COVID-19, в том числе и я. Первые полгода, когда все были напуганы и не знали, что с этой инфекцией делать, мы чувствовали чрезвычайную поддержку общества.
Затем наши чувства изменились, потому что начали видеть переполненные отделения, ежедневные смерти и пациентов, которые задыхаются. И никак и никак все не выздоравливали. А когда выходишь на улицу, то словно в другой мир попадаешь: все без защитных масок, половина людей неправильно их носит, а кто-то говорит, что это выдумка.
Кстати, было много фейков, что COVID-19 не существует. Вы как врач, как это воспринимали?
Я очень тяжело это воспринимал, я буквально заставлял в очередях в супермаркете и "приставал" в вагонах в метро к людям с просьбой надеть маску. Я им показывал фотографии рентгенов своих пациентов с телефона. Вот ты выходишь из больницы, где у тебя было две смерти за сутки, причем молодых пациентов, а здесь все без масок и говорят, что этого нет.
Закрытые парикмахерские, Владимира Лиходиевського подстригали сами врачи / Фото - личного архива врача-анестезиолога Владимира Лиходиевського
Сейчас в больнице, где вы работаете, сколько больных коронавирусом?
Уже нет.
Какие самые тяжелые симптомы наблюдались среди больных и на какой день они проявлялись?
Тогда у людей тяжелая фаза болезни начиналась на 10-14 день. Тогда мы связывали ее с одним штаммом, который циркулировал в начале. Сейчас тяжелым течением этой болезни может быть 5 и 7 день. Ранее мы говорили, если человек переживет 14 день, то он начнет выздоравливать.
Самый первый вопрос у родственников – "Сколько он пробудет в реанимации, а какие прогнозы?". А ты стоишь и понимаешь, что медицинская – это наиболее неточная специальность и реанимация – это наиболее не прогнозируемое отделение, потому что состояние пациентов меняется, мы должны быть готовы к этому, однако прогнозов никаких предоставить мы не можем.
Самый тяжелый симптом – это одышка. К тому же, это настолько выраженное ощущение нехватки воздуха, которое иногда даже после применения высокопоточных методов насыщения крови кислородом, не проходило. Это был один из показателей, чтобы переводить человека на принудительную искусственную вентиляцию легких. Около 30% пациентов, лежали более двух недель в больнице. Очень трудно было слышать от них "дайте мне умереть, отпустите меня".
"Мы вывозили их на улицу по вечерам"
А почему они так говорили?
Это были пациенты с депрессией. Возможно, это было обусловлено действием вируса и поражением головного мозга, возможно, осознанием пациентами их тяжелого состояния.
Некоторые из таких пациентов, были стабильны и не требовали аппаратной кислородной поддержки, мы вывозили их на улицу по вечерам и катали на сидячей каталке вокруг корпуса.
У меня недавно была такая пациентка, которую мы уговорили с нами выехать из бокса на улицу. Она говорит: "Я не видела в этом сезоне еще деревьев с листьями. Спасибо, что я увидела хоть зелень". То есть, она болела более двух месяцев.
Были такие пациенты, где ты что не делаешь, а ему все не лучше, а только хуже и хуже. Было такое осознание, что уже все методы и технологии перепробовал, но это такие законы физики и ты не можешь спасти.
Конечно, такое тяжело переносить, особенно с молодыми пациентами и внезапные смерти от тромбозов. Был такой пациент, который лежал более полутора месяца, пережил инвазивную вентиляцию легких, мы уже сняли его с аппарата, разбудили, разговорили, он уже был в полном сознании и тут инсульт и он через день умирает.
Какой период был самым тяжелым за весь период пандемии? Чем именно?
Октябрь-ноябрь 2020 года – отделение переполнено, не знаешь, куда класть больных. Мы были рассчитаны, как реанимация на 6 мест, потом мы расширились до 10. И почти всю пандемию мы работали со 100% загруженностью. Есть такое понятие, как движение пациентов, когда лечишь и отправляешь в другое отделение. Однако, больных было так много и болезнь текла настолько долго, что иногда приходилось говорить своим коллегам, которые звали на консультацию, что этого пациента надо в реанимацию, но нет мест и как только освободится, то я его заберу.
Аппаратов искусственной вентиляции легких (ИВЛ) всегда хватало в больнице?
В нашей больнице хватало. Мы их постепенно получали. У меня не было такого, что у меня пациенты ждали аппарат.
Грозит ли сейчас такой высокий уровень зараженности коронавирусом, как это было осенью 2020 года?
Мне сложно прогнозировать, я не являюсь специалистом по общественному здоровью, но я думаю, что осенью 2021 года больных станет больше. В частности, из-за социальных контактов: одни дети пойдут в школы, другие в садики, студенты вернутся в вузы и это длительное нахождение в замкнутом помещении. Рост заболеваемости будет, но нельзя отвергать тот факт, что определенное количество населения будет вакцинировано, а другая часть уже переболеет.
"Вирус примет все возможные варианты мутаций"
Можно ли ожидать новой волны заражений из-за мутаций короны?
Мы сейчас наблюдаем за штаммом Delta. Предусмотреть мутации трудно. Когда все начиналось, мы думали что все затянется на год, через год нам стало понятно, что это может быть и 5 лет. А сейчас среди наших коллег и в нашей среде мы считаем, что этот вирус никуда не денется. Он примет все возможные варианты мутаций, ведь они – конечные, как и есть конец штаммов гриппа.
Читайте также Симптомы Delta-варианта коронавируса: кто чаще всего инфицируется этим штаммом
Как изменились подходы, лечение по сравнению с началом?
Кроме того, что мы получали оборудование, мы изменили и подходы к работе. Мы даже синхронизировали врачебный обход с сестринским с целью экономии времени. То есть, иду я – врач и смотрю пациентов, подстраиваю пациентов к ИВЛ или запускаю сеансы искусственной вентиляции. За мной сразу идет медсестра, которая измеряет давление и параметры пациента. Здесь же мы просматриваем листок врачебных назначений и корректируем их и тут же сестра выполняет назначения.
Насколько государство Украина оказалось готовым к удару коронавируса?
Мы были готовы и успешно трансформировались и успешно приняли этот вызов. Мне бы хотелось, чтобы мы сохранили такую готовность в плане оборудования и человеческих ресурсов. Пандемия наложилась на реформу и это был двойной вызов.
Я бы также хотел, чтобы я и мои коллеги получали достойную заработную плату. Благодаря огромному капиталовложению спонсоров и волонтеров, мы собрали оборудование и показали, что зарплата также может быть достойной. То есть, коронавирусная надбавка мотивировала оставаться в Украине и никуда не эмигрировать. Сейчас персонал и коллективы не знают, что будет через месяц.
По вашему мнению, кампания вакцинации в стране провалена или нет?
Была провалена информационная кампания по вакцинации. Сейчас в обществе и некоторых ток-шоу часто звучит, что Украина – лидер по смертности или какая-то больница – лидер по количеству умерших больных.
Я хотел бы, чтобы мы перестали все же считать койко-места, а перешли к анализу летальности по прогностическим шкалам. Это современный подход, когда оценивается 10 параметров, анализов, показателей у пациента, их отклонение от нормы и на основе этого можно делать предсказания выживаемости таких больных.
Почему такое недоверие к вакцинам было, на ваш взгляд?
Дело в том, что у нас такие "антивакцинаторские" настроения в обществе. Ходило недоверие к разным вакцинам. А те люди, которые были достаточно сознательными и хотели сами вакцинироваться, то не имели такой возможности.
Но сама вакцинация не была проваленной. Она началась поздно, возможно, потому что Украина "не страна золотого миллиарда" и даже не страна "второго мира", а производители вакцин продают тому, кто платит деньги. Если разрывали контракты о поставках вакцин в Европу, то что уж говорить об Украине?
Это также проблема недоразвитости нашей страны, это проблема молодых стран. Кто нам мешает повылавливать тех биотехнологов, которые еще не умерли и остались в Украине и восстановить собственное производство?
Президент Владимир Зеленский анонсировал производство украинской вакцины от коронавируса и назвал ее уникальной еще в октябре 2020 года. Но пока ее нет. Чего не хватает, чтобы ее иметь, по вашему мнению?
Политической воли. Что нам так же мешает собирать свои апараты ИВЛ по иностранным чертежам согласно открытому патенту? Да ничего. Что мешало возобновить производство вакцин?
Я понимаю, что это огромное капиталовложение и так далее. Я смотрел две конференции и написал об этом. Одна из них – канадского врача, который пропагандировал вакцинацию и рассказывал об этом, а другая – отечественного врача. На канадской пресс-конференции звучало чаще всего "безопасность" и "эффективность", а у нас "сколько оно стоит" и "что там с закупками".
Возможно, это недоверие к власти или поиск везде коррупции. Кто нам мешает производить и доминировать в странах Восточной Европы по биопрепаратам, по вакцинам, антителам, диагностическим системам? Это же лучше чем уголь добывать, продавать железную руду, потому что это высокотехнологичные продукты.
Фото Со стульями и книгами: как в Киеве ожидают вакцинацию
А Вы вакцинировались?
Да, и имел поствакцинальную реакцию, то есть два дня у меня была высокая температура, а после второй дозы такое ощущение было, что "поездом переехали".
Однако, я считал своей миссией – пропагандировать вакцинацию. Я хотел бы быть защищенным. Я был готов к этим осложнениям и знал, что они могут быть.
Я считал, что польза от того, что я буду защищенным намного превышает риски от того, что у меня будет температура один день. Я стараюсь каждому доказать, что в медицинской манипуляции должен быть баланс риска и пользы и польза должна превышать. Это главный механизм принятия решений в медицине.